
Todo o conteúdo do iLive é medicamente revisado ou verificado pelos fatos para garantir o máximo de precisão factual possível.
Temos diretrizes rigorosas de fornecimento e vinculamos apenas sites de mídia respeitáveis, instituições de pesquisa acadêmica e, sempre que possível, estudos médicos revisados por pares. Observe que os números entre parênteses ([1], [2], etc.) são links clicáveis para esses estudos.
Se você achar que algum dos nossos conteúdos é impreciso, desatualizado ou questionável, selecione-o e pressione Ctrl + Enter.
Trombocitopenia e disfunção plaquetária
Médico especialista do artigo
Última revisão: 05.07.2025
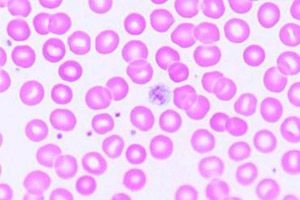
Um distúrbio do sistema sanguíneo em que há um número insuficiente de plaquetas circulando no sangue – células que garantem a hemostasia e desempenham um papel fundamental no processo de coagulação do sangue – é definido como trombocitopenia (código CID-10 – D69.6).
Qual é o perigo da trombocitopenia? Uma concentração reduzida de plaquetas (menos de 150 mil/mcl) piora tanto a coagulação sanguínea que há risco de sangramento espontâneo com perda significativa de sangue, mesmo com o menor dano aos vasos sanguíneos.
Distúrbios plaquetários incluem níveis anormalmente elevados de plaquetas (trombocitemia em distúrbios mieloproliferativos, trombocitose como fenômeno reativo), diminuição dos níveis de plaquetas (trombocitopenia) e disfunção plaquetária. Qualquer uma dessas condições, incluindo níveis elevados de plaquetas, pode causar comprometimento da formação de coágulos hemostáticos e sangramento.
As plaquetas são fragmentos de megacariócitos que proporcionam a hemostasia do sangue circulante. A trombopoietina é sintetizada pelo fígado em resposta à diminuição do número de megacariócitos da medula óssea e de plaquetas circulantes, estimulando a medula óssea a sintetizar plaquetas a partir dos megacariócitos. As plaquetas circulam na corrente sanguínea por 7 a 10 dias. Cerca de 1/3 das plaquetas são temporariamente depositadas no baço. A contagem normal de plaquetas é de 140.000 a 440.000/μl. No entanto, a contagem de plaquetas pode variar ligeiramente dependendo da fase do ciclo menstrual, diminuição no final da gravidez (trombocitopenia gestacional) e aumento em resposta a citocinas inflamatórias do processo inflamatório (trombocitose secundária ou reativa). As plaquetas são finalmente destruídas no baço.
Causas da trombocitopenia
As causas da trombocitopenia incluem produção plaquetária prejudicada, aumento do sequestro esplênico com sobrevida plaquetária normal, aumento da destruição ou consumo plaquetário, diluição plaquetária e uma combinação destes. O aumento do sequestro esplênico sugere esplenomegalia.
O risco de sangramento é inversamente proporcional à contagem de plaquetas. Quando a contagem de plaquetas é inferior a 50.000/μl, sangramentos leves são facilmente causados e o risco de sangramentos graves aumenta. Quando a contagem de plaquetas está entre 20.000 e 50.000/μl, o sangramento pode ocorrer mesmo em traumas leves; quando a contagem de plaquetas é inferior a 20.000/μl, o sangramento espontâneo é possível; quando a contagem de plaquetas é inferior a 5.000/μl, é provável que haja sangramento espontâneo significativo.
A disfunção plaquetária pode ocorrer devido a um defeito intracelular ou anormalidade plaquetária ou a uma influência externa que prejudica a função das plaquetas normais. A disfunção pode ser congênita ou adquirida. Dentre as doenças congênitas, a doença de von Willebrand é a mais comum, e os defeitos plaquetários intracelulares são menos comuns. A disfunção plaquetária adquirida é frequentemente causada por diversas doenças, uso de aspirina ou outros medicamentos.
 [ 1 ], [ 2 ], [ 3 ], [ 4 ], [ 5 ]
[ 1 ], [ 2 ], [ 3 ], [ 4 ], [ 5 ]
Outras causas de trombocitopenia
A destruição plaquetária pode ocorrer por causas imunológicas (infecção por HIV, medicamentos, doenças do tecido conjuntivo, doenças linfoproliferativas, transfusões de sangue) ou não imunológicas (sepse por gram-negativos, síndrome do desconforto respiratório agudo). Os sinais clínicos e laboratoriais são semelhantes aos da púrpura trombocitopênica idiopática. Somente a história clínica pode confirmar o diagnóstico. O tratamento está associado à correção da doença de base.
Síndrome respiratória aguda grave
Pacientes com síndrome do desconforto respiratório agudo podem desenvolver trombocitopenia não imune, possivelmente devido à deposição de plaquetas no leito capilar pulmonar.
 [ 6 ], [ 7 ], [ 8 ], [ 9 ], [ 10 ]
[ 6 ], [ 7 ], [ 8 ], [ 9 ], [ 10 ]
Transfusões de sangue
A púrpura pós-transfusional é causada por destruição imunológica semelhante à PTI, exceto pelo histórico de transfusão de sangue em um período de 3 a 10 dias. Os pacientes são predominantemente mulheres e não possuem o antígeno plaquetário (PLA-1) que a maioria das pessoas possui. Transfusões de plaquetas PLA-1 positivas estimulam a produção de anticorpos PLA-1, que (por um mecanismo desconhecido) podem reagir com as plaquetas PLA-1 negativas do paciente. O resultado é trombocitopenia grave, que se resolve em 2 a 6 semanas.
Doenças do tecido conjuntivo e linfoproliferativas
Distúrbios do tecido conjuntivo (por exemplo, LES) e distúrbios linfoproliferativos podem causar trombocitopenia imune. Glicocorticoides e esplenectomia costumam ser eficazes.
 [ 13 ], [ 14 ], [ 15 ], [ 16 ], [ 17 ], [ 18 ]
[ 13 ], [ 14 ], [ 15 ], [ 16 ], [ 17 ], [ 18 ]
Destruição imunológica induzida por drogas
Quinidina, quinina, sulfonamidas, carbamazepina, metildopa, aspirina, antidiabéticos orais, sais de ouro e rifampicina podem causar trombocitopenia, geralmente devido a uma reação imunológica na qual o medicamento se liga a uma plaqueta para formar um novo antígeno "estranho". Essa condição é indistinguível da PTI, exceto pelo histórico de uso de medicamentos. Quando o medicamento é interrompido, a contagem de plaquetas aumenta em 7 dias. A trombocitopenia induzida por ouro é uma exceção, pois os sais de ouro podem persistir no corpo por muitas semanas.
A trombocitopenia se desenvolve em 5% dos pacientes que recebem heparina não fracionada, o que pode ocorrer mesmo quando doses muito baixas de heparina são administradas (por exemplo, ao lavar um cateter arterial ou venoso). O mecanismo geralmente é imune. Sangramento pode ocorrer, mas mais comumente as plaquetas formam agregados, causando oclusão vascular com o desenvolvimento de tromboses arteriais e venosas paradoxais, às vezes com risco de vida (por exemplo, oclusão trombótica de vasos arteriais, acidente vascular cerebral, infarto agudo do miocárdio). A heparina deve ser descontinuada em todos os pacientes que desenvolverem trombocitopenia ou uma diminuição na contagem de plaquetas em mais de 50%. Como 5 dias de administração de heparina são suficientes para tratar tromboses venosas, e a maioria dos pacientes inicia o uso de anticoagulantes orais simultaneamente com heparina, a descontinuação da heparina geralmente é segura. A heparina de baixo peso molecular (HBPM) é menos imunogênica do que a heparina não fracionada. Entretanto, a HBPM não é usada na trombocitopenia induzida por heparina porque a maioria dos anticorpos reage de forma cruzada com a HBPM.
Sepse gram-negativa
A sepse por gram-negativos frequentemente causa trombocitopenia não imune, proporcional à gravidade da infecção. A trombocitopenia pode ser causada por diversos fatores: coagulação intravascular disseminada, formação de imunocomplexos que podem interagir com plaquetas, ativação do complemento e deposição de plaquetas em superfícies endoteliais danificadas.
Infecção pelo HIV
Pacientes infectados pelo HIV podem desenvolver trombocitopenia imune, semelhante à PTI, exceto pela associação com o HIV. A contagem de plaquetas pode ser aumentada por glicocorticoides, que frequentemente são suspensos até que a contagem de plaquetas caia abaixo de 20.000/μL, pois esses medicamentos podem deprimir ainda mais a imunidade. A contagem de plaquetas também costuma aumentar após o uso de medicamentos antivirais.
Patogênese da trombocitopenia
A patogênese da trombocitopenia é devida à patologia do sistema de hematopoiese e à diminuição da produção de plaquetas pelas células mieloides da medula óssea (megacariócitos), ou à hemodiérese prejudicada e ao aumento da destruição de plaquetas (fagocitose), ou a patologias de sequestro e retenção de plaquetas no baço.
A medula óssea de pessoas saudáveis produz em média 10 11 plaquetas por dia, mas nem todas circulam na corrente sanguínea sistêmica: as plaquetas de reserva são armazenadas no baço e liberadas quando necessário.
Quando o exame do paciente não revela nenhuma doença que tenha causado a diminuição dos níveis de plaquetas, é feito o diagnóstico de trombocitopenia de origem desconhecida ou trombocitopenia idiopática. Mas isso não significa que a patologia tenha surgido "simplesmente assim".
A trombocitopenia, associada à diminuição da produção de plaquetas, desenvolve-se com a falta de vitaminas B12 e B9 (ácido fólico) no organismo e anemia aplástica.
Leucopenia e trombocitopenia se combinam na disfunção da medula óssea associada à leucemia aguda, linfossarcoma e metástases de câncer de outros órgãos. A supressão da produção de plaquetas pode ser causada por alterações na estrutura das células-tronco hematopoiéticas na medula óssea (a chamada síndrome mielodisplásica), hipoplasia congênita da hematopoiese (síndrome de Fanconi), megacariocitose ou mielofibrose da medula óssea.
Leia também – Causas da Trombocitopenia
Sintomas de trombocitopenia
Distúrbios plaquetários resultam em um padrão típico de sangramento na forma de múltiplas petéquias na pele, geralmente mais frequentes nas pernas; pequenas equimoses dispersas nos locais de lesões leves; sangramento das membranas mucosas (sangramento nasal, sangramento no trato gastrointestinal e geniturinário; sangramento vaginal) e sangramento intenso após intervenções cirúrgicas. Sangramento intenso no trato gastrointestinal e no SNC pode ser fatal. No entanto, manifestações de sangramento intenso nos tecidos (p. ex., hematoma visceral profundo ou hemartrose) são atípicas para patologia plaquetária e sugerem a presença de distúrbios de hemostasia secundários (p. ex., hemofilia).
Trombocitopenia autoimune
A patogênese do aumento da destruição plaquetária é dividida em imune e não imune. E a mais comum é a trombocitopenia autoimune. A lista de patologias imunológicas em que se manifesta inclui: trombocitopenia idiopática (púrpura trombocitopênica imune ou doença de Werlhof ), lúpus eritematoso sistêmico, síndrome de Sharp ou Sjögren, síndrome antifosfolipídica, etc. Todas essas condições são unidas pelo fato de o corpo produzir anticorpos que atacam suas próprias células saudáveis, incluindo as plaquetas.
Deve-se ter em mente que quando anticorpos de uma gestante com púrpura trombocitopênica imune entram na corrente sanguínea do feto, é detectada trombocitopenia transitória na criança durante o período neonatal.
Segundo alguns dados, anticorpos contra plaquetas (suas glicoproteínas de membrana) podem ser detectados em quase 60% dos casos. Os anticorpos contêm imunoglobulina G (IgG) e, como resultado, as plaquetas se tornam mais vulneráveis à fagocitose aumentada pelos macrófagos esplênicos.
 [ 22 ], [ 23 ], [ 24 ], [ 25 ], [ 26 ], [ 27 ], [ 28 ], [ 29 ], [ 30 ]
[ 22 ], [ 23 ], [ 24 ], [ 25 ], [ 26 ], [ 27 ], [ 28 ], [ 29 ], [ 30 ]
Trombocitopenia congênita
Muitas anormalidades e suas consequências – trombocitopenia crônica – têm patogênese genética. Os megacariócitos são estimulados pela proteína trombopoietina, sintetizada no fígado e codificada no cromossomo 3p27, e a proteína responsável pelo efeito da trombopoietina em um receptor específico é codificada pelo gene C-MPL.
Acredita-se que a trombocitopenia congênita (em particular, a trombocitopenia amegacariocítica), bem como a trombocitopenia hereditária (na anemia aplástica familiar, síndrome de Wiskott-Aldrich, síndrome de May-Hegglin, etc.) estejam associadas a uma mutação em um desses genes. Por exemplo, um gene mutante herdado forma receptores de trombopoietina constantemente ativados, o que causa hiperprodução de megacariócitos anormais que são incapazes de formar um número suficiente de plaquetas.
A vida média das plaquetas circulantes é de 7 a 10 dias, e seu ciclo celular é regulado pela proteína de membrana antiapoptótica BCL-XL, codificada pelo gene BCL2L1. Em princípio, a função da BCL-XL é proteger as células contra danos e apoptose induzida (morte), mas descobriu-se que, quando o gene sofre mutação, ele atua como um ativador de processos apoptóticos. Portanto, a destruição das plaquetas pode ocorrer mais rapidamente do que sua formação.
Mas a trombocitopenia desagregante hereditária, característica da diátese hemorrágica (trombastenia de Glanzmann) e da síndrome de Bernard-Soulier, tem uma patogênese ligeiramente diferente. Devido a um defeito genético, a trombocitopenia é observada em crianças pequenas, associada a uma violação da estrutura das plaquetas, que as priva da capacidade de se "unirem" para formar um coágulo sanguíneo, necessário para estancar o sangramento. Além disso, essas plaquetas defeituosas são rapidamente utilizadas no baço.
 [ 31 ], [ 32 ], [ 33 ], [ 34 ], [ 35 ]
[ 31 ], [ 32 ], [ 33 ], [ 34 ], [ 35 ]
Trombocitopenia secundária
A propósito, sobre o baço. A esplenomegalia – um aumento no tamanho do baço – se desenvolve por várias razões (devido a patologias hepáticas, infecções, anemia hemolítica, obstrução da veia hepática, infiltração por células tumorais em leucemias e linfomas, etc.), e isso leva ao fato de que até um terço de toda a massa de plaquetas pode ser retida nele. Como resultado, ocorre um distúrbio crônico do sistema sanguíneo, que é diagnosticado como trombocitopenia sintomática ou secundária. Quando este órgão está aumentado, a esplenectomia para trombocitopenia é frequentemente indicada, ou, simplesmente, a remoção do baço para trombocitopenia.
A trombocitopenia crônica também pode se desenvolver devido à síndrome do hiperesplenismo, que se refere à hiperfunção do baço, bem como à destruição prematura e rápida das células sanguíneas por seus fagócitos. O hiperesplenismo é de natureza secundária e ocorre mais frequentemente como resultado de malária, tuberculose, artrite reumatoide ou tumores. Portanto, de fato, a trombocitopenia secundária torna-se uma complicação dessas doenças.
A trombocitopenia secundária está associada a uma infecção viral bacteriana ou sistêmica: vírus Epstein-Barr, HIV, citomegavírus, parvovírus, hepatite, vírus varicela-zóster (causa da catapora) ou vírus da rubéola (causa da rubéola).
Quando o corpo é exposto (diretamente à medula óssea e suas células mieloides) à radiação ionizante e grandes quantidades de álcool são consumidas, pode ocorrer trombocitopenia aguda secundária.
Trombocitopenia em crianças
Segundo pesquisas, no segundo trimestre da gravidez, o nível de plaquetas no feto ultrapassa 150 mil/mcl. A trombocitopenia em recém-nascidos está presente após 1 a 5% dos nascimentos, e a trombocitopenia grave (quando as plaquetas são inferiores a 50 mil/mcl) ocorre em 0,1 a 0,5% dos casos. Ao mesmo tempo, uma proporção significativa de bebês com essa patologia nascem prematuros ou apresentam insuficiência placentária ou hipóxia fetal. Em 15 a 20% dos recém-nascidos, a trombocitopenia é aloimune – resultado da recepção de anticorpos contra plaquetas da mãe.
Os neonatologistas acreditam que outras causas de trombocitopenia incluem defeitos genéticos dos megacariócitos da medula óssea, patologias autoimunes congênitas, presença de infecções e síndrome de coagulação intravascular disseminada (CID).
Na maioria dos casos, a trombocitopenia em crianças mais velhas é sintomática, e os possíveis patógenos incluem fungos, bactérias e vírus, como citomegalovírus, toxoplasmose, rubéola ou sarampo. A trombocitopenia aguda é especialmente comum em infecções fúngicas ou bacterianas gram-negativas.
A vacinação contra trombocitopenia em crianças é feita com cautela e, em formas graves da patologia, a vacinação profilática por meio de injeções e aplicações cutâneas (com escarificação da pele) pode ser contraindicada.
Para mais informações, consulte – Trombocitopenia em crianças e também – Púrpura trombocitopênica em crianças
Trombocitopenia na gravidez
A trombocitopenia durante a gravidez pode ter diversas causas. No entanto, deve-se levar em consideração que o número médio de plaquetas durante a gravidez diminui (para 215 mil/mcl), o que é um fenômeno normal.
Em primeiro lugar, em mulheres grávidas, a alteração no número de plaquetas está associada à hipervolemia – um aumento fisiológico do volume sanguíneo (em média 45%). Em segundo lugar, o consumo de plaquetas durante esse período aumenta, e os megacariócitos da medula óssea produzem não apenas plaquetas, mas também significativamente mais tromboxano A2, necessário para a agregação plaquetária durante a coagulação sanguínea.
Além disso, nos grânulos α das plaquetas de mulheres grávidas, a glicoproteína dimérica PDGF é sintetizada intensamente - um fator de crescimento derivado das plaquetas que regula o crescimento, a divisão e a diferenciação das células e também desempenha um papel fundamental na formação dos vasos sanguíneos (inclusive no feto).
Como observam os obstetras, a trombocitopenia assintomática é observada em aproximadamente 5% das gestantes com gestação normal; em 65-70% dos casos, ocorre trombocitopenia de origem desconhecida. Trombocitopenia moderada é observada em 7,6% das gestantes, e trombocitopenia grave se desenvolve durante a gestação em 15-21% das mulheres com pré-eclâmpsia e gestose.
Classificação da trombocitopenia
Causa |
Termos e Condições |
Produção de plaquetas prejudicada Megacariócitos diminuídos ou ausentes na medula óssea. Diminuição da produção de plaquetas apesar da presença de megacariócitos na medula óssea |
Leucemia, anemia aplástica, hemoglobinúria paroxística noturna (em alguns pacientes), medicamentos mielossupressores. Trombocitopenia induzida por álcool, trombocitopenia na anemia megaloblástica, trombocitopenia associada ao HIV, síndrome mielodisplásica |
Sequestro de plaquetas em um baço aumentado |
Cirrose com esplenomegalia congestiva, mielofibrose com metaplasia mieloide, doença de Gaucher |
Aumento da destruição plaquetária ou destruição plaquetária imune |
Púrpura trombocitopênica idiopática, trombocitopenia associada ao HIV, púrpura pós-transfusional, trombocitopenia induzida por medicamentos, trombocitopenia aloimune neonatal, doenças do tecido conjuntivo, distúrbios linfoproliferativos |
Destruição não mediada por mecanismos imunológicos |
Coagulação intravascular disseminada, púrpura trombocitopênica trombótica, síndrome hemolítico-urêmica, trombocitopenia na síndrome do desconforto respiratório agudo |
Reprodução |
Transfusões maciças de sangue ou transfusões de troca (perda da viabilidade plaquetária no sangue armazenado) |
 [ 36 ], [ 37 ], [ 38 ], [ 39 ], [ 40 ]
[ 36 ], [ 37 ], [ 38 ], [ 39 ], [ 40 ]
Trombocitopenia por sequestro esplênico
O aumento do sequestro de plaquetas no baço ocorre em várias doenças associadas à esplenomegalia. Ocorre em pacientes com esplenomegalia congestiva devido à cirrose avançada. A contagem de plaquetas geralmente é superior a 30.000 μl, a menos que a doença que causa a esplenomegalia comprometa a produção de plaquetas (p. ex., mielofibrose com metaplasia mieloide). Durante o estresse, as plaquetas são liberadas do baço após a exposição à adrenalina. Portanto, a trombocitopenia decorrente exclusivamente do sequestro de plaquetas no baço não resulta em aumento do sangramento. A esplenectomia normaliza a trombocitopenia, mas não é indicada a menos que haja trombocitopenia grave, adicionalmente causada por comprometimento da hematopoiese.
Trombocitopenia induzida por drogas
A trombocitopenia induzida por medicamentos ou induzida por drogas ocorre porque muitos medicamentos farmacológicos comuns podem afetar o sistema sanguíneo, e alguns podem suprimir a produção de megacariócitos na medula óssea.
A lista de medicamentos que causam trombocitopenia é bastante extensa e inclui antibióticos e sulfonamidas, analgésicos e AINEs, diuréticos tiazídicos e antiepilépticos à base de ácido valproico. A trombocitopenia transitória, ou seja, transitória, pode ser provocada por interferons, bem como por inibidores da bomba de prótons (usados no tratamento de úlceras gástricas e duodenais).
A trombocitopenia após quimioterapia também é um efeito colateral dos medicamentos citostáticos antitumorais (metotrexato, carboplatina, etc.) devido à supressão das funções dos órgãos hematopoiéticos e aos efeitos mielotóxicos na medula óssea.
A trombocitopenia induzida por heparina se desenvolve porque a heparina, usada para tratar e prevenir trombose venosa profunda e embolia pulmonar, é um anticoagulante de ação direta, o que significa que reduz a agregação plaquetária e previne a coagulação sanguínea. O uso de heparina causa uma reação autoimune idiossincrática que se manifesta na ativação do fator plaquetário 4 (proteína-citocina PF4), que é liberado dos grânulos α das plaquetas ativadas e se liga à heparina para neutralizar seu efeito no endotélio dos vasos sanguíneos.
 [ 41 ], [ 42 ], [ 43 ], [ 44 ], [ 45 ], [ 46 ], [ 47 ]
[ 41 ], [ 42 ], [ 43 ], [ 44 ], [ 45 ], [ 46 ], [ 47 ]
Graus de trombocitopenia
Vale lembrar que a contagem plaquetária normal varia de 150 mil/mcl a 450 mil/mcl; e existem duas patologias associadas às plaquetas: a trombocitopenia, discutida nesta publicação, e a trombocitose, na qual a contagem plaquetária excede a norma fisiológica. A trombocitose apresenta duas formas: trombocitemia reativa e secundária. A forma reativa pode se desenvolver após a remoção do baço.
Os graus de trombocitopenia variam de leve a grave. Em graus moderados, o nível de plaquetas circulantes é de 100 mil/mcl; em graus moderadamente graves, de 50 a 100 mil/mcl; em graus graves, abaixo de 50 mil/mcl.
Segundo hematologistas, quanto menor o nível de plaquetas no sangue, mais graves são os sintomas de trombocitopenia. Em graus leves, a patologia pode não se manifestar de forma alguma, e em graus moderados, uma erupção cutânea com trombocitopenia aparece na pele (especialmente nas pernas) – são hemorragias subcutâneas pontuais (petéquias) de coloração vermelha ou roxa.
Se a contagem de plaquetas estiver abaixo de 10-20 mil/mcl, pode ocorrer formação espontânea de hematomas (púrpura), sangramento nasal e sangramento gengival.
A trombocitopenia aguda é frequentemente consequência de doenças infecciosas e se resolve espontaneamente em até dois meses. A trombocitopenia imune crônica persiste por mais de seis meses e, frequentemente, sua causa específica permanece incerta (trombocitopenia de origem desconhecida).
Em trombocitopenia extremamente grave (contagem de plaquetas < 5000/μl), complicações graves e fatais são possíveis: hemorragia subaracnóidea ou intracerebral, hemorragia gastrointestinal ou outra hemorragia interna.
Diagnóstico de trombocitopenia
Suspeita-se de disfunção plaquetária em pacientes com petéquias e sangramento da mucosa. Realiza-se hemograma completo com contagem de plaquetas, estudos de hemostasia e esfregaço de sangue periférico. Elevação da contagem de plaquetas e trombocitopenia são detectadas pela contagem de plaquetas; os testes de coagulação geralmente são normais, a menos que haja cocoagulopatia. Hemograma completo, contagem de plaquetas, INR e PTT normais ou ligeiramente prolongados sugerem disfunção plaquetária.
Em pacientes com trombocitopenia, um esfregaço de sangue periférico pode indicar uma possível causa. Se o esfregaço apresentar outras anormalidades além da trombocitopenia, como a presença de hemácias nucleadas e formas jovens de leucócitos, a aspiração de medula óssea é indicada.
Sangue periférico em doenças trombocitopênicas
Alterações sanguíneas |
Termos e Condições |
Glóbulos vermelhos e brancos normais |
Púrpura trombocitopênica idiopática, trombocitopenia da gravidez, trombocitopenia associada ao HIV, trombocitopenia induzida por medicamentos, púrpura pós-transfusional |
Fragmentação de glóbulos vermelhos |
Púrpura trombocitopênica trombótica, síndrome hemolítico-urêmica, pré-eclâmpsia com DIC, carcinoma metastático |
Glóbulos brancos anormais |
Células imaturas ou grande número de linfócitos maduros na leucemia. Baixa contagem de granulócitos na anemia aplástica. Granulócitos hipersegmentados na anemia megaloblástica |
Plaquetas gigantes (semelhantes em tamanho aos glóbulos vermelhos) |
Síndrome de Bernard-Soulier e outras trombocitopenias congênitas |
Anormalidades eritrocitárias, hemácias nucleadas, granulócitos imaturos |
Mielodisplasia |
O exame de aspirado de medula óssea pode avaliar o número e a aparência dos megacariócitos e também identificar outras causas de falha na hematopoiese da medula óssea. Se o mielograma for normal, mas houver esplenomegalia, a causa mais provável da trombocitopenia é o sequestro de plaquetas no baço; se o tamanho da medula óssea e do baço for normal, a causa mais provável da trombocitopenia é o aumento da destruição plaquetária. No entanto, a determinação de anticorpos antiplaquetários não tem significado clínico significativo. O teste de HIV é realizado em pacientes com suspeita de infecção pelo HIV.
Em pacientes com disfunção plaquetária e histórico prolongado de aumento de sangramento após extração dentária, outras intervenções cirúrgicas ou fácil formação de hemorragias subcutâneas, há motivos para suspeitar de uma patologia congênita. Nesse caso, é necessário determinar o antígeno e a atividade do fator de von Willebrand. Se não houver dúvidas sobre a presença de patologia congênita, não são realizados outros exames.
Quais testes são necessários?
Quem contactar?
Tratamento da trombocitopenia
Pacientes com trombocitopenia ou disfunção plaquetária devem evitar medicamentos que possam comprometer a função plaquetária, especialmente aspirina e outros anti-inflamatórios não esteroidais. Os pacientes podem necessitar de transfusões de plaquetas, mas apenas em situações específicas. Transfusões profiláticas raramente são utilizadas, pois transfusões repetidas podem ser ineficazes devido ao desenvolvimento de aloanticorpos antiplaquetários. Em casos de disfunção plaquetária ou trombocitopenia devido à produção deficiente de plaquetas, as transfusões são reservadas para sangramento ativo ou trombocitopenia grave (p. ex., contagem de plaquetas < 10.000/μL). Em casos de trombocitopenia devido à destruição plaquetária, as transfusões são reservadas para sangramento com risco de vida ou hemorragia do SNC.
Na hematologia moderna, o tratamento etiológico da trombocitopenia é realizado levando-se em consideração a gravidade da doença e as causas de sua ocorrência.
A administração de corticosteroides, que suprimem o sistema imunológico e bloqueiam os anticorpos plaquetários, é praticada. A prednisolona para trombocitopenia autoimune (por via oral ou injetável) é usada para trombocitopenia leve a moderada; no entanto, após redução da dose ou descontinuação, ocorrem recidivas em 60 a 90% dos pacientes.
Carbonato de lítio ou ácido fólico podem ser usados em casos de trombocitopenia para estimular a produção de plaquetas pela medula óssea. Pacientes com trombocitopenia idiopática recebem plasmaférese e medicamentos imunossupressores (Imuran, Micofenolato de mofetila, etc.).
A trombocitopenia idiopática crônica, especialmente quando recorrente em pacientes esplenectomizados, é tratada com o medicamento injetável Romiplostim, que é um agonista do receptor de trombopoietina que estimula a produção de plaquetas.
Dicinona para trombocitopenia (comprimidos e solução injetável) pode ser usada para tratar sangramento capilar, pois é um medicamento do grupo hemostático. Seu efeito hemostático se baseia na ativação local do fator de coagulação tecidual III (tromboplastina).
Ascorutina, Curantil e Sodecor para trombocitopenia
Esses três medicamentos são destacados separadamente por um motivo. O complexo de vitaminas antioxidantes - ácido ascórbico e rutina - Ascorutina para trombocitopenia não está listado na lista de medicamentos recomendados, embora tenha propriedades angioprotetoras, ou seja, aumenta a impermeabilidade dos pequenos vasos. A Ascorutina é geralmente usada na terapia complexa de varizes e tromboflebite venosa, insuficiência venosa crônica, microangiopatias hipertensivas e aumento da permeabilidade capilar na diátese hemorrágica. A rutina proporciona um efeito mais completo do ácido ascórbico, mas, por outro lado, reduz a agregação plaquetária, ou seja, previne a coagulação sanguínea.
Há informações de que o Curantil pode ser usado para trombocitopenia para "restaurar a imunidade", prevenir a formação de trombos e eliminar distúrbios da circulação sanguínea. No entanto, este medicamento não tem relação com a imunidade. O Curantil é um agente angioprotetor usado para prevenir a formação de trombos e ativar a circulação periférica. O efeito antitrombótico do medicamento é aumentar a capacidade da prostaglandina E1 (PgE1) de inibir a agregação plaquetária. Entre seus efeitos colaterais estão trombocitopenia e aumento do sangramento.
Além disso, alguns sites relatam que é possível normalizar os níveis de plaquetas tomando tintura de Sodekor para trombocitopenia. A composição da solução hidroalcoólica contém extratos de rizomas e raízes de elecampana; raízes de dente-de-leão, alcaçuz e gengibre; frutos de espinheiro-marítimo; pinhões, bem como casca de canela, sementes de cardamomo e coentro e botões de cravo.
A farmacodinâmica deste remédio herbal não é apresentada, mas, de acordo com a descrição oficial, o medicamento (citamos literalmente): "tem um efeito anti-inflamatório e fortalecedor geral, aumenta a resistência inespecífica do corpo e ajuda a aumentar o desempenho mental e físico". Ou seja, não há uma única palavra sobre o uso do Sodekor para trombocitopenia.
Como funcionam os componentes da tintura? A elecampana é usada como expectorante, antimicrobiano, diurético, colerético e anti-helmíntico. A raiz de dente-de-leão é usada para doenças gastrointestinais e constipação. A raiz de alcaçuz é usada para tosse seca, além de ser um antiácido para gastrite e um diurético para cistite.
A canela é útil para resfriados e náuseas; o cardamomo tem um efeito tônico e também aumenta a secreção de suco gástrico e ajuda com flatulência. O gengibre, cuja raiz está incluída no Sodekor, é muito útil, mas o gengibre não ajuda com trombocitopenia, pois reduz a coagulação sanguínea. As sementes de coentro, que contêm o flavonoide rutosídeo, agem de forma semelhante.
Remédios populares para trombocitopenia
Existem alguns remédios populares para trombocitopenia. Assim, a gordura de tubarão é um remédio popular para trombocitopenia nos países escandinavos, onde é vendida em farmácias em forma de cápsulas (tomar 4 a 5 cápsulas por dia durante um mês). Em nosso país, ela pode ser substituída com sucesso por óleo de peixe comum, que também contém ácidos graxos poli-insaturados (ω-3) - 1 a 2 cápsulas por dia.
Recomenda-se o uso de óleo de gergelim cru prensado para trombocitopenia – uma colher de sopa duas vezes ao dia. Diz-se que este óleo possui propriedades que aumentam o nível de plaquetas. Aparentemente, isso é possível devido ao seu conteúdo de gorduras poli-insaturadas (incluindo ω-9), ácido fólico (25%) e vitamina K (22%), além de aminoácidos como L-arginina, leucina, alanina, valina, etc. Juntas, essas substâncias biologicamente ativas contribuem para o metabolismo normal e a proliferação do tecido da medula óssea e, assim, estimulam a hematopoiese.
Os herbalistas também recomendam o tratamento à base de ervas para trombocitopenia, sobre o qual você pode ler mais em uma publicação separada – Tratamento da Trombocitopenia
 [ 59 ], [ 60 ], [ 61 ], [ 62 ], [ 63 ]
[ 59 ], [ 60 ], [ 61 ], [ 62 ], [ 63 ]
Dieta para trombocitopenia
A trombocitopenia não requer dieta especial, mas é necessário providenciar uma nutrição adequada para a trombocitopenia. O que isso significa?
Basta incluir mais frutas e vegetais na sua dieta, especialmente os verdes: repolho, alface, salsa, cebolinha, algas marinhas. Eles contêm clorofila e, portanto, muita vitamina K.
Produtos úteis para trombocitopenia: óleos vegetais; laticínios com baixo teor de gordura (que contêm cálcio, que atua em conjunto com a vitamina K); amêndoas e figos secos; laranjas e suco de laranja (eles contêm vitamina B9 suficiente); cereais, ervilhas, lentilhas e feijões (uma fonte de proteína vegetal); frutos do mar e beterrabas (ricos em zinco).
Alimentos a evitar em caso de trombocitopenia incluem arroz branco, açúcar branco e alimentos pobres em nutrientes, que engordam e são deficientes em vitaminas e minerais. E, claro, o álcool deve ser evitado.
Mais informações sobre o tratamento
Prevenção da trombocitopenia
Não existem métodos específicos para prevenir a trombocitopenia. Não se esqueça da importância das vitaminas (já discutidas acima).
Mas se essa patologia estiver presente, os médicos recomendam cautela em casa e no trabalho ao usar qualquer coisa que possa causar ferimentos acidentais. Homens devem se barbear com barbeador elétrico e evitar esportes de contato e outras atividades que possam causar lesões. Crianças com baixos níveis de plaquetas no sangue requerem atenção especial.

